 |
 |
- Search
| Korean J Helicobacter Up Gastrointest Res > Volume 21(1); 2021 > Article |
|
Abstract
Epstein-Barr virus-associated gastric carcinoma (EBVaGC) comprises approximately 10% of all gastric cancers and is now defined as one of the four subtypes of gastric cancer according to the molecular classification proposed by the Cancer Genome Atlas project. EBVaGC has characteristic genetic profiles that harbor a DNA methylation phenotype, frequent mutations in PIK3CA and ARID1A, and amplification of JAK2 and programmed death-ligand (PD-L)1/PD-L2. Therefore, EBVaGC shows several distinct clinicopathological features, including a male predominance, proximal stomach location, gastric carcinoma with lymphoid stroma histology, low risk of lymph node metastasis, and favorable prognosis. In clinical practice, patients with early EBVaGC might be good candidates for endoscopic resection or minimally invasive surgery since the rate of lymph node metastasis is very low, even with deep submucosal invasion. Furthermore, in the case of advanced EBVaGC, the applicability of immunotherapy has been investigated based on its increased expression of PD-L1 and high immunogenicity. In conclusion, EBV can serve as a biomarker in gastric cancer, and further identification of other molecular characteristics of EBVaGC is essential for new potential therapeutic targets.
Epstein-Barr virus (EBV)ļŖö Herpes virusņŚÉ ņåŹĒĢśļŖö ņØ┤ņżæ ļéśņäĀĒśĢņØś DNA ļ░öņØ┤ļ¤¼ņŖżņØ┤Ļ│Ā, ĻĄ¼ņØĖļæÉņØś ņāüĒö╝ņäĖĒżņŚÉņä£ ņ”ØņŗØĒĢśļ®┤ņä£ ņŻ╝ļĪ£ ĒāĆņĢĪņØä ĒåĄĒĢ┤ ņĀäĒīīļÉ£ļŗż. ņøÉļ░£ņä▒ Ļ░ÉņŚ╝ņØĆ ņåīņĢäĻĖ░ņŚÉ ļ│äļŗżļźĖ ņ”Øņāü ņŚåņØ┤ ņ¦ĆļéśĻ░ĆĻ│Ā, ņØ┤ĒøäļĪ£ļŖö Bļ”╝ĒöäĻĄ¼ņŚÉ ļ¼┤ņ”ØņāüņØś ņ×Āļ│Ą Ļ░ÉņŚ╝ ĒśĢĒā£ļź╝ ļ│┤ņØ┤ļŖöļŹ░, ņĀä ņäĖĻ│ä ņä▒ņØĖ ņØĖĻĄ¼ņØś 90% ņØ┤ņāüņŚÉņä£ ņ¢æņä▒ Ēśłņ▓Łļ░śņØæņØä ļ│┤ņØ┤ļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[1]. EBV Ļ░ÉņŚ╝ņØś ļæÉ Ļ░Ćņ¦Ć ņŻ╝ Ēæ£ņĀüņäĖĒżļŖö ņ×Āļ│Ą Ļ░ÉņŚ╝ņØä ļéśĒāĆļé┤ļŖö Bļ”╝ĒöäĻĄ¼ņÖĆ ļ░öņØ┤ļ¤¼ņŖż ņ”ØņŗØņØ┤ ņØ╝ņ¢┤ļéśļŖö ņØĖĒøäļæÉņāüĒö╝ņäĖĒżļĪ£ ļ▓äĒéżĒŖĖ ļ”╝Ēöäņóģ(BurkittŌĆÖs lymphoma), ļ╣äĒśĖņ¦ĆĒé© ļ”╝Ēöäņóģ(non-HodgikinŌĆÖs lymphoma), ĒśĖņ¦ĆĒé© ļ”╝Ēöäņóģ(HodgikinŌĆÖs lymphoma), ņØ┤ņŗØĒøä ļ”╝Ēöäņ”ØņŗØņä▒ņ¦łĒÖś(post-transplant lymphoproliferative disorder), ļ╣äņØĖļæÉņĢö(nasopharyngeal carcinoma)Ļ│╝ Ļ░ÖņØĆ ņĢģņä▒ ņóģņ¢æņØä ņ£Āļ░£ĒĢĀ ņłś ņ׳ņ¢┤ International Agency for Research on CancerņŚÉņä£ļŖö EBVļź╝ group-1 carcinogenņ£╝ļĪ£ ļČäļźśĒĢśĻ│Ā ņ׳ļŗż[2].
1990ļģä Burke ļō▒ņØ┤ EBVņÖĆ ņŚ░Ļ┤ĆļÉ£ ņ£äņĢö(EBV-associated gastric carcinoma, EBVaGC)ņØä ņ▓śņØīņ£╝ļĪ£ ļ│┤Ļ│ĀĒĢ£ ņØ┤Ēøä ņØ┤ņŚÉ ļīĆĒĢ£ ņŚ¼ļ¤¼ ņŚ░ĻĄ¼ļōżņØ┤ ņ׳ņŚłļŗż. ņĄ£ĻĘ╝ ļ│┤Ļ│ĀņŚÉ ļö░ļź┤ļ®┤ EBVaGCļŖö EBV ņŚ░Ļ┤Ć ņĢģņä▒ ņóģņ¢æ Ļ░ĆņÜ┤ļŹ░ Ļ░Ćņן ĒØöĒĢśĻ│Ā, ņĀä ņäĖĻ│äņĀüņ£╝ļĪ£ ņŚ░Ļ░ä 75,000-90,000ņśł ņĀĢļÅä ļ░£ņāØĒĢśļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż. ņØ┤ļŖö ņĀäņ▓┤ ņ£äņĢö ņżæ 10%ļź╝ ņ░©ņ¦ĆĒĢśļ®░, ņÜ░ļ”¼ļéśļØ╝ņŚÉņä£ļŖö ņĀäņ▓┤ ņ£äņĢöņØś 5.6~13%Ļ░Ć EBV Ļ░ÉņŚ╝Ļ│╝ ņŚ░Ļ┤Ćņä▒ņØ┤ ņ׳ļŗżĻ│Ā ļ│┤Ļ│ĀļÉśĻ│Ā ņ׳ļŗż[3-5]. EBVaGCļŖö ņ£äņĢöņØś ļČäņ×ÉĒĢÖņĀü ļČäļźśņŚÉ ļö░ļØ╝ ļ│äļÅäņØś ņ£ĀĒśĢņ£╝ļĪ£ ļČäļźśĒĢśĻ│Ā ņ׳ņ£╝ļ®░, ļŗżļźĖ ņ£ĀĒśĢņØś ņ£äņĢöĻ│╝ļŖö ļŗżļźĖ ņ£ĀņĀäņĀü, ņ×äņāüļ│æļ”¼ĒĢÖņĀüņØĖ ĒŖ╣ņä▒ņØä ļ│┤ņØ┤ļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż(Table 1) [3].
ļ│ĖĻ│ĀņŚÉņä£ļŖö EBVaGCņØś ļ│æņØĖĻ│╝ ņ×äņāüļ│æļ”¼ĒĢÖņĀü ĒŖ╣ņ¦ĢņØä Ļ│Āņ░░ĒĢ┤ļ│┤Ļ│Ā ņŗżņĀ£ ņ¦äļŻīņŚÉņä£ ĻĘĖ ņ×äņāüņĀü ņØśņØśņŚÉ ļīĆĒĢ┤ ņĢīņĢäļ│┤Ļ│Āņ×É ĒĢśņśĆļŗż.
EBVĻ░Ć ņ¢┤ļ¢ż Ļ▓ĮļĪ£ļĪ£ ņ£äņĀÉļ¦ē ņāüĒö╝ņäĖĒżņŚÉ ņ╣©ņ×ģĒĢśļŖöņ¦ĆņŚÉ ļīĆĒĢ┤ņä£ļŖö ņĢäņ¦üļÅä ļČłļČäļ¬ģĒĢśļŗż. ņ£äņĀÉļ¦ē ņāüĒö╝ņäĖĒżņŚÉļŖö CD21 antigen (C3d/EBV-receptor)ņØ┤ ņŚåĻĖ░ ļĢīļ¼ĖņŚÉ ļ░öņØ┤ļ¤¼ņŖżņŚÉ ņØśĒĢ£ ņ£äņĀÉļ¦ē ņāüĒö╝ņäĖĒżļĪ£ņØś ņ¦üņĀæ Ļ░ÉņŚ╝ Ļ░ĆļŖźņä▒ņØĆ ļé«Ļ│Ā, EBVņŚÉ Ļ░ÉņŚ╝ļÉ£ ņ£äņĀÉļ¦ē Ļ│Āņ£ĀņĖĄņØś Bļ”╝ĒöäĻĄ¼ņŚÉ ņØśĒĢśņŚ¼ ņ£äņĀÉļ¦ē ņāüĒö╝ņäĖĒżņÖĆ ņäĖĒż ņ£ĄĒĢ®ņØä ņØ╝ņ£╝ĒéżĻ▒░ļéś EBV-specific IgAļź╝ ļ¦żĻ░£ņ▓┤ļĪ£ ĒĢśņŚ¼ ļ░öņØ┤ļ¤¼ņŖżļź╝ ņ£äņĀÉļ¦ē ņāüĒö╝ņäĖĒżļĪ£ ņĀäļŗ¼ĒĢĀ Ļ▓āņØ┤ļØ╝ļŖö Ļ░ĆņäżņØ┤ ņ£ĀļĀźĒĢśļŗż[6]. ĒĢśņ¦Ćļ¦ī ņĢäņ¦ü ņĢīļĀżņ¦Ćņ¦Ć ņĢŖņØĆ ļ░öņØ┤ļ¤¼ņŖż ņłśņÜ®ņ▓┤ļź╝ ļ¦żĻ░£ļĪ£ ĒĢśņŚ¼ EBVĻ░Ć ņ£äņĀÉļ¦ē ņāüĒö╝ņäĖĒżļĪ£ ņ¦üņĀæ ņ╣©Ēł¼ĒĢĀ ņłś ņ׳ļŗżļŖö ņØśĻ▓¼ļÅä ņ׳ļŗż[6]. ĒĢ£ĒÄĖ EBV Ļ░ÉņŚ╝ņØĆ ņĢöĒÖö Ļ│╝ņĀĢ(carcinogenesis)ņŚÉņä£ ņ┤łĻĖ░ņŚÉ ņØ╝ņ¢┤ļéśļŖö Ļ▓āņØĖņ¦Ć, ņĢäļŗłļ®┤ ņ£äņĀÉļ¦ē ņāüĒö╝ņäĖĒżņØś ņĢöņä▒ ļ│ĆĒÖś ĒøäņŚÉ Ļ░ÉņŚ╝ņØ┤ ņØ╝ņ¢┤ļéśļŖö Ļ▓āņØĖņ¦ĆņŚÉ ļīĆĒĢ┤ņä£ļÅä ļģ╝ļ×ĆņØĆ ņ׳ņ¦Ćļ¦ī, EBVaGCņØś Ļ▒░ņØś ļ¬©ļōĀ ņóģņ¢æņäĖĒżĻ░Ć EBVņŚÉ ĻĘĀņØ╝ĒĢśĻ▓ī Ļ░ÉņŚ╝ļÉśņ¢┤ ņ׳ņ£╝ļ®┤ņä£ ļŗ©Ēü┤ļĪĀņä▒(monoclonality)ņØś EBV DNAļź╝ ļéśĒāĆļé┤ļŖö Ļ▓āņ£╝ļĪ£ ļ│┤ņĢä ņāüĒö╝ņäĖĒżĻ░Ć ņĢģņä▒ņ£╝ļĪ£ ļ│ĆĒśĢļÉśĻĖ░ ņØ┤ņĀäņŚÉ ļ░öņØ┤ļ¤¼ņŖż Ļ░ÉņŚ╝ņØ┤ ņäĀĒ¢ēĒĢĀ Ļ▓āņ£╝ļĪ£ ņČöņĀĢĒĢ£ļŗż[7].
EBV ņ×Āļ│Ą Ļ░ÉņŚ╝(latent infection)ņØĆ ņ×Āļ│Ą ņ£ĀņĀäņ×É(latent gene)ņØś Ēæ£ĒśäĒśĢņŚÉ ļö░ļØ╝ 3Ļ░Ćņ¦Ć ņĢäĒśĢņ£╝ļĪ£ ļéśļłäņ¢┤ņ¦ĆļŖöļŹ░, EBVaGCņŚÉņä£ļŖö EBV encoded small RNAs (EBERs), Epstein-Barr nuclear antigen-1 (EBNA-1), BamHI-A rightward transcripts (BARTs), BART miRNAĻ░Ć ļéśĒāĆļéśļ®░, ņĢĮ ļ░ś ņłśņŚÉņä£ latent membrane protein-2A (LMP-2A)Ļ░Ć ļ░£ĒśäļÉśņ¢┤ ņ×Āļ│Ą ņĀ£1ĒśĢ ļśÉļŖö ņĀ£2ĒśĢ(latency type 1 or 2)ņØä ļéśĒāĆļéĖļŗż(Table 2) [8]. EBNA-1ņØĆ ņäĖĒżņé¼ļ®ĖĻ│╝ ņłÖņŻ╝ļ®┤ņŚŁļ░śņØæņØä ņĀĆĒĢ┤ĒĢśĻ│Ā genome ļČłņĢłņĀĢĒÖöļź╝ ņ£ĀļÅäĒĢśņŚ¼ ņäĖĒżņØś ņ┤łĻĖ░ ļ│ĆĒśĢņŚÉ ņŻ╝ņÜöĒĢ£ ņŚŁĒĢĀņØä ĒĢśļŖö ļ░śļ®┤, LMP-2AļŖö phosphatase and tensin homolog (PTEN)Ļ│╝ Ļ░ÖņØĆ ņóģņ¢æņ¢ĄņĀ£ņ£ĀņĀäņ×É(tumor suppressor gene)ļź╝ ņ¢ĄņĀ£ĒĢśņŚ¼ ņäĖĒż ņ”ØņŗØĻ│╝ ņØ┤ļÅÖņŚÉ Ļ┤ĆņŚ¼ĒĢ©ņ£╝ļĪ£ņŹ© ņ╣©ņŖĄņä▒ ņāüĒö╝ņĢöņŚÉņä£ ņóģņ¢æņØś ņ¦äĒ¢ēņØä ņ┤ēņ¦äĒĢśļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[9].
EBVaGCļŖö ņ×äņāüļ│æļ”¼ĒĢÖņĀüņ£╝ļĪ£ ĒŖ╣ņØ┤ĒĢ£ ņä▒Ē¢źņØä ļ│┤ņØ┤ļŖöļŹ░, ņØ┤Ļ▓āņØĆ ļŗżļźĖ ņ£ĀĒśĢņØś ņ£äņäĀņĢöĻ│╝ļŖö ņĢö ļ░£ņāØ ĻĖ░ņĀäņØ┤ ļŗżļź┤ĻĖ░ ļĢīļ¼Ėņ£╝ļĪ£ ņāØĻ░üĒĢ£ļŗż. 2014ļģä ļ░£Ēæ£ļÉ£ Cancer Genome Atlas (TCGA) projectļŖö ņóģĒĢ®ņĀüņØĖ ļČäņ×ÉņĀü ļČäņäØ(comprehensive molecular analysis)ņØä ĒåĄĒĢ┤ ņ£äņäĀņĢöņØä ļŗżņØīņØś 4Ļ░Ćņ¦Ć ņĢäĒśĢņ£╝ļĪ£ ļČäļźśĒĢśņśĆļŗż(Fig. 1) [10]: 1) EBVaGC, 2) gastric carcinoma with microsatellite instability (MSI), 3) gastric carcinoma with chromosomal instability, 4) genetically stable gastric carcinoma. EBVaGCļŖö ļŗżļźĖ ņĢäĒśĢĻ│╝ļŖö ļŗżļź┤Ļ▓ī ļåÆņØĆ ļ╣łļÅäņØś DNA hypermethylationņØä ļ│┤ņØ┤ļ®┤ņä£ CpG island methylator phenotype ļ░£ĒśäņØ┤ ļåÆņĢśņ£╝ļ®░, ĒŖ╣Ē׳ CDKN2A (p16INK4A) promoter hypermethylationņØä Ļ▒░ņØś ļ¬©ļōĀ Ļ▓ĮņÜ░ņŚÉņä£ ĒÖĢņØĖĒĢĀ ņłś ņ׳ņŚłļŗż[10]. ļśÉĒĢ£ EBVaGCņØś 80%ņŚÉņä£ PIK3CA mutationņØ┤ Ļ┤Ćņ░░ļÉśņŚłņ£╝ļ®░, JAK2, CD274 (programmed death-ligand [PD-L] 1), PDCD1LG2 (PD-L2)ņØś ņ”ØĒÅŁĻ│╝ ARID1A (55%)ņÖĆ BCOR (23%) ņ£ĀņĀäņ×É ļ│ĆņØ┤ļÅä ĒØöĒĢśĻ▓ī ļ│┤ņØ┤ļŖö Ļ▓āņ£╝ļĪ£ ļ│┤Ļ│ĀĒĢśņśĆļŗż[10]. ļ░śļ®┤ TP53 Ļ│╝ļ░£ĒśäņØ┤ļéś MSIņÖĆņØś Ļ┤ĆļĀ©ņä▒ņØĆ ļ¦żņÜ░ ļé«ņØĆ Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[6]. ņØ┤ļ¤¼ĒĢ£ ļČäņ×ÉņĀü ĒŖ╣ņä▒ņØś ņ░©ņØ┤Ļ░Ć ļŗżļźĖ ņĢäĒśĢĻ│╝ļŖö ļŗżļźĖ ĻĖ░ņĀäņ£╝ļĪ£ ņĢö ļ░£ņāØĻ│╝ ņ¦äĒ¢ēņŚÉ Ļ┤ĆņŚ¼ĒĢśņŚ¼ ĒŖ╣ņ¦ĢņĀüņØĖ ņ×äņāüļ│æļ”¼ĒĢÖņĀü ņåīĻ▓¼ņØä ļéśĒāĆļé╝ Ļ▓āņ£╝ļĪ£ ņāØĻ░üļÉ£ļŗż.
ņĄ£ĻĘ╝ 39Ļ░£ņØś ĒÖśņ×É-ļīĆņĪ░ĻĄ░ ņŚ░ĻĄ¼(case-control study)ļź╝ ļČäņäØĒĢ£ ļ®öĒāĆļČäņäØņŚÉ ļö░ļź┤ļ®┤ EBVaGCņØś ņ£äĒŚśļÅäļŖö ņ¦ĆņŚŁņŚÉ ļö░ļØ╝ ļŗżļź┤ļ®░, ņ£äņĢö ļ░£ņāØļźĀņØ┤ ļåÆņØĆ ĻĘ╣ļÅÖ ņĢäņŗ£ņĢä ņ¦ĆņŚŁņŚÉņä£ ļåÆņĢśļŗż[11]. ĒØĪņŚ░ļÅä EBVaGCņØś ļ░£ņāØņØś ņ£äĒŚśņØĖņ×ÉļĪ£ ņĢīļĀżņĀĖ ņ׳ņ£╝ļ®░, ļ╣äĒØĪņŚ░ņ×ÉņÖĆ ļ╣äĻĄÉĒĢśņśĆņØä ļĢī Ēśäņ×¼ ĒØĪņŚ░ņ×É(current smoker)ņŚÉņä£ 2.4ļ░░, Ļ│╝Ļ▒░ ĒØĪņŚ░ņ×É(former smoker)ņŚÉņä£ 2ļ░░ ņĀĢļÅä EBVaGCņØś ļ░£ļ│æņØ┤ ļåÆļŗż[12]. ļśÉĒĢ£, human immunodeficiency virusļéś Helicobacter pylori (H. pylori)ņÖĆ ļÅÖļ░ś Ļ░ÉņŚ╝ļÉ£ Ļ▓ĮņÜ░ņŚÉņä£ ņ£äņĢö ļ░£ņāØņØ┤ ņ”ØĻ░ĆĒĢĀ ņłś ņ׳ļŖöļŹ░[4], ĒĢ£ ņŚ░ĻĄ¼ņŚÉ ļö░ļź┤ļ®┤ H. pyloriņÖĆ EBVņØś ņżæļ│Ą Ļ░ÉņŚ╝ņØ┤ ņØ╝ņ¢┤ļé£ Ļ▓ĮņÜ░ņŚÉ Ļ░üĻ░üņØś ļŗ©ļÅģ Ļ░ÉņŚ╝ņŚÉ ļ╣äĒĢśņŚ¼ ņżæņ”Ø ņ£äņŚ╝(severe polymorphonuclear and mononuclear cell infiltration according to Sydney system)Ļ│╝ņØś ņŚ░Ļ┤Ćņä▒ņØ┤ ņ£ĀņØśĒĢśĻ▓ī ļåÆņĢśļŗż[13]. ņØ┤ļŖö H. pyloriņÖĆ EBVņØś ņżæļ│Ą Ļ░ÉņŚ╝ņŚÉņä£ ņĪ░ņ¦ü ņåÉņāüņØä ņØ╝ņ£╝ĒéżļŖö Ļ░üĻ░üņØś ņŚ╝ņ”Øļ░śņØæņØ┤ ļŗ©ņł£Ē׳ ļŹöĒĢ┤ņ¦ä Ļ▓░Ļ│╝ņØĖņ¦Ć H. pyloriņÖĆ EBV ņ£ĀņĀäņ×É ņé¼ņØ┤ņØś ļ░ĆņĀæĒĢ£ ņāüĒśĖņ×æņÜ®ņ£╝ļĪ£ ņØĖĒĢ£ Ļ▓āņØĖņ¦ĆņŚÉ ļīĆĒĢ┤ņä£ļŖö ļ¬ģĒÖĢĒĢśņ¦Ć ņĢŖņ£╝ļ®░, ņØ╝ļČĆ ņŚ░ĻĄ¼[14]ļŖö EBVņÖĆ H. pylori Ļ░äņØś ņāüĒśĖ ņŚ░Ļ┤ĆņØ┤ ņŚåņŚłļŗżĻ│Ā ĒĢśņŚ¼ ņØ┤ņŚÉ ļīĆĒĢ┤ņä£ļŖö ņóĆ ļŹö ņŚ░ĻĄ¼Ļ░Ć ĒĢäņÜöĒĢĀ Ļ▓āņ£╝ļĪ£ ļ│┤ņØĖļŗż. ņØ┤ņĀä ĒĢ£ ņŚ░ĻĄ¼ļŖö ņ£äĻČżņ¢æ ļ│æļĀźņØ┤ EBVaGCņØś ņ£äĒŚśņØä ņ”ØĻ░Ćņŗ£Ēé©ļŗżĻ│Ā ĒĢśņśĆņ£╝ļ®░, ņ£ä ņĀłņĀ£ņłĀ Ēøä ņ×öņ£äņŚÉņä£ ļ░£ņāØĒĢ£ ņ£äņĢö Ļ░ĆņÜ┤ļŹ░ 35%Ļ░Ć EBVaGCņśĆņØīņØä ĻĘ╝Ļ▒░ļĪ£ ĒĢśņŚ¼ EBVaGCņØś ļ░£ņāØņŚÉ ņ׳ņ¢┤ ņ£äņĀÉļ¦ēņØś ĒÖöĒĢÖņĀü ņåÉņāüņØ┤ ņżæņÜöĒĢ£ ņÜöņØĖņ×äņØä ņĀ£ņŗ£ĒĢśņśĆļŗż[15]. ļśÉ ļŗżļźĖ ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņĢģņä▒ ļ╣łĒśł(pernicious anemia)ņØ┤ ņ׳ļŖö ĒÖśņ×ÉņŚÉņä£ EBVaGCņØś ļ╣łļÅäĻ░Ć 2ļ░░ ņĀĢļÅä ļåÆņĢä ņ£äņČĢņä▒ ņ£äņŚ╝Ļ│╝ ņĢģņä▒ ļ╣łĒśłņØ┤ ļ░£ņāØņØä ņ”ØĻ░Ćņŗ£ĒéżļŖö ņÜöņØĖņØ╝ Ļ▓āņ£╝ļĪ£ ņŻ╝ņןĒĢśņśĆļŗż[16].
EBVaGCļŖö ņĀäņ▓┤ ņ£äņĢö Ļ░ĆņÜ┤ļŹ░ ņĢĮ 10% (1.3~20.1%)ļĪ£ ļ│┤Ļ│ĀļÉśĻ│Ā ņ׳ņ£╝ļ®░, ļé©ņä▒ņŚÉņä£ 2~3ļ░░ ņĀĢļÅä ļ░£ņāØ ļ╣łļÅäĻ░Ć ļåÆĻ│Ā, ĒŖ╣Ē׳ ņĀŖņØĆ ņŚ░ļĀ╣ņŚÉņä£ ĒØöĒĢśĻ▓ī ļ░£Ļ▓¼ļÉ£ļŗż[4]. ĒŖ╣ņĀĢ ņ¦ĆņŚŁņŚÉņä£ ĒśĖļ░£ĒĢśļŖö ļ▓äĒéżĒŖĖ ļ”╝ĒöäņóģņØ┤ļéś ļ╣äņØĖļæÉņĢöĻ│╝ļŖö ļŗ¼ļ”¼ ņĀä ņäĖĻ│äņĀü ļČäĒżļź╝ ļ│┤ņØ┤ļéś ņĀäņ▓┤ ņ£äņĢöņŚÉņä£ EBVaGCĻ░Ć ņ░©ņ¦ĆĒĢśļŖö ļ╣äņ£©ņØĆ ņ¦ĆņŚŁļ│äļĪ£ ņ░©ņØ┤ļź╝ ļ│┤ņØ┤ļŖöļŹ░, ņÜ░ļ”¼ļéśļØ╝ņØś Ļ▓ĮņÜ░ ņĀäņ▓┤ ņ£äņĢöņØś 5.6~13%ņŚÉņä£ EBV Ļ░ÉņŚ╝Ļ│╝ ņŚ░Ļ┤Ćņä▒ņØ┤ ņ׳ņØīņØä ļ│┤Ļ│ĀĒĢśņśĆļŗż[5].
ņ£ä ĻĘ╝ņ£äļČĆņŚÉņä£ ļ¦ÄņØ┤ ļ░£ņāØĒĢśĻ│Ā, ĻĄŁļé┤ņØś ĒĢ£ ļ│┤Ļ│ĀņŚÉ ļö░ļź┤ļ®┤ EBVaGCņØś 84.4%Ļ░Ć ņ£äņØś ņżæņāüļČĆņŚÉ ņ£äņ╣śĒĢśņśĆļŗż[17]. Lauren ļČäļźśļ▓ĢņŚÉ ļö░ļźĖ ņĪ░ņ¦üĒĢÖņĀü ĒśĢĒā£ļŖö ļ»Ėļ¦īĒśĢ(diffuse type)ņØ┤ ĒØöĒĢśļ®░, World Health Organization ļČäļźśļ▓ĢņŚÉ ļö░ļź┤ļ®┤ ņżæļō▒ļÅä-ņĀĆļČäĒÖö(moderate to poorly differentiated) ņäĀņĢöņØś ĒŖ╣ņä▒ņØä ļ│┤ņØ┤ļŖöļŹ░ ĒĢ£ ņŚ░ĻĄ¼ņŚÉņä£ļŖö EBVaGCņØś 76.2%Ļ░Ć ņĀĆļČäĒÖö ņ£äņĢöņ×äņØä ļ│┤Ļ│ĀĒĢśņśĆļŗż[4]. ĒŖ╣ņ¦ĢņĀüņ£╝ļĪ£ ļ”╝ĒöäņāüĒö╝ņóģņä▒ ņĢöņóģ(lymphoepithelioma-like carcinoma, LELC)ņØ┤ļØ╝Ļ│ĀļÅä ļČłļ”¼ļŖö ļ”╝Ēöäņä▒ ĻĖ░ņ¦łņØä Ļ░Ćņ¦ä ņ£äņĢöņóģ(gastric carcinoma with lymphoid stroma, GCLS)ņØś 80%ņŚÉņä£ EBV ņ¢æņä▒ņØä ļ│┤ņØ┤ļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[18]. GCLSļŖö ņĀäņ▓┤ ņ£äņĢöņŚÉņä£ļŖö 1~4%ļź╝ ņ░©ņ¦ĆĒĢśļŖö ļō£ļ¼Ė ņĪ░ņ¦üĒśĢņ£╝ļĪ£ ļ”╝ĒöäĻĄ¼ ņ╣©ņ£ż(lymphoid infiltration)ņØ┤ ļÅÖļ░śļÉ£ ĒŖ╣ļ│äĒĢ£ ĒśĢĒā£ņØś ņ£äņĢöņóģņØ┤ļŗż. ļ╣äĻ▓░ĒĢ®ņĪ░ņ¦üņä▒ Ļ░äņ¦łņŚÉ ļ¦ÄņØĆ ļ”╝ĒöäĻĄ¼ ļ░Å ĒśĢņ¦łņäĖĒżĻ░Ć ļ»Ėļ¦īņä▒ņ£╝ļĪ£ ņĀä ņóģņ¢æņŚÉ Ļ▒Ėņ│É ņØ╝ņĀĢĒĢśĻ▓ī ņ╣©ņ£żļÉśņ¢┤ ņ׳Ļ│Ā, ļŗżņ¢æĒĢ£ ļ░░ņŚ┤ņØä ļ│┤ņØ┤ļŖö ļ╣äĻĄÉņĀü ņ×æņØĆ ņ¢æņØś ņóģņ¢æņäĖĒżĻ░Ć ņé¼ņØ┤ņé¼ņØ┤ņØś Ļ░äņ¦łņŚÉ ņØśĒĢ┤ ļéśļłĀņ¦ĆļŖö ļ¬©ņ¢æ(lace-like or small nested patten)ņØä Ļ░Ćņ¦äļŗż[19]. ņØ┤ļ¤¼ĒĢ£ ļ”╝Ēöäņä▒ ĻĖ░ņ¦łļ░śņØæņØĆ ņŻ╝ļĪ£ ņäĖĒż ļÅģņä▒ CD8+ Tļ”╝ĒöäĻĄ¼ņŚÉ ņØśĒĢ┤ ņØ╝ņ¢┤ļéśļŖöļŹ░, EBV ņ×Éņ▓┤ņŚÉ ļīĆĒĢ£ ņ¦üņĀæļ░śņØæņØ┤ĻĖ░ļ│┤ļŗżļŖö EBVņŚÉ Ļ░ÉņŚ╝ļÉ£ ņäĖĒżņŚÉ Ēæ£ĒśäļÉ£ ļ░öņØ┤ļ¤¼ņŖż ĒĢŁņøÉņŚÉ ļīĆĒĢ£ ĒĢŁņøÉ-ĒĢŁņ▓┤ļ░śņØæ, ņ”ē ņłÖņŻ╝ ņäĖĒżļ®┤ņŚŁļ░śņØæ(host cellular immune response)ņØ┤ ĒÖ£ņä▒ĒÖöļÉ£ Ļ▓░Ļ│╝ļĪ£ ņśłņāüĒĢ£ļŗż[20]. ļ”╝ĒöäĻĄ¼ ņ╣©ņ£ż ņĀĢļÅäņŚÉ ļö░ļØ╝ EBVaGCļź╝ typical LELC, CrohnŌĆÖs disease-like lymphocytic reaction (CLR), conventional type adenocarcinoma (CA)ņØś ņäĖ Ļ░Ćņ¦Ć ņ£ĀĒśĢņ£╝ļĪ£ ļČäļźśĒĢĀ ņłś ņ׳ņ£╝ļ®░, ņØ╝ļ░śņĀüņ£╝ļĪ£ GCLSļŖö typical LELCņŚÉ CLR ņĪ░ņ¦üĒśĢņØä ĒżĒĢ©ĒĢ£ Ļ░£ļģÉņ£╝ļĪ£ ļ░øņĢäļōżņŚ¼ņ¦ĆĻ│Ā ņ׳ļŗż(Fig. 2) [20].
EBVaGCļŖö ņ£ĪņĢłņĀüņ£╝ļĪ£ Ēæ£ļ®┤ ĒĢ©ļ¬░ĒśĢ(superficially depressed) ļśÉļŖö ĻČżņ¢æĒśĢ(ulcerative)ņØ┤ ĒØöĒĢśļ®░, ļ¦ÄņØĆ Ļ▓ĮņÜ░ņŚÉņä£ ņ£äļ▓Į ļ╣äĒøäĻ░Ć ļæÉļō£ļ¤¼ņ¦Ćļ®┤ņä£ ņĀÉļ¦ēĒĢśņóģņ¢æ ņ£Āņé¼ ņ£äņĢö(submucosal tumor-like carcinoma)ņØś ĒśĢĒā£ļĪ£ ļ│┤ņØĖļŗż(Fig. 3) [21]. ņØ┤ļ¤¼ĒĢ£ ņ£ĪņĢłĒśĢņØĆ ņóģņ¢æņäĖĒżņŚÉ ļÅÖļ░śļÉ£ ĒÆŹļČĆĒĢ£ ļ”╝Ēöäņä▒ ĻĖ░ņ¦łļĪ£ ņØĖĒĢśņŚ¼ ļ░£ņāØĒĢśļ®░ ļé┤ņŗ£Ļ▓Į ņ┤łņØīĒīīņŚÉņä£ ĒŖ╣ņ¦ĢņĀüņØĖ ņĀĆņŚÉņĮöņä▒ ņĀÉļ¦ēĒĢś Ļ▓░ņĀł(hypoechoic submucosal nodule)ņØä Ļ┤Ćņ░░ĒĢĀ ņłś ņ׳ļŗż(Fig. 4) [22,23].
EBVaGCļź╝ ņ¦äļŗ©ĒĢśĻĖ░ ņ£äĒĢ┤ņä£ļŖö ņóģņ¢æņäĖĒżņŚÉņä£ EBVĻ░Ć Ļ▓ĆņČ£ļÉśņ¢┤ņĢ╝ ĒĢ£ļŗż. ņĪ░ņ¦üņŚÉņä£ņØś EBV Ļ▓ĆņČ£ņØĆ ņĀ£ņ×Éļ”¼ļČĆĒĢ®ļ▓Ģ(in situ hybridization, ISH)Ļ│╝ ņżæĒĢ®ĒÜ©ņåīņŚ░ņćäļ░śņØæ(polymerase chain reaction, PCR)ņØä ņØ┤ņÜ®ĒĢśņŚ¼ ļŗżņØīņØś ņ¦äļŗ© Ēæ£ņ¦Ćņ×É(diagnostic marker)ļź╝ ĒÖĢņØĖĒĢ£ļŗż: 1) small RNA EBER1/EBER2 for ISH, 2) EBNA-1, Bam-M, BamHI-W viral antigens for PCR [24]. ņØ╝ļ░śņĀüņØĖ ņ£ĀņĀäļ¼╝ņ¦ł Ļ▓ĆņČ£ņŚÉļŖö ņ£ĀņĀäņ×É ņ”ØĒÅŁņØ┤ ņłśļ░śļÉśļŖö PCRņØ┤ ļ»╝Ļ░ÉļÅäĻ░Ć ļåÆņ¦Ćļ¦ī, ņóģņ¢æ ņĪ░ņ¦üļé┤ ņ×Āļ│Ą Ļ░ÉņŚ╝ļÉ£ Bļ”╝ĒöäĻĄ¼ņŚÉ ņØśĒĢ┤ ņ£äņ¢æņä▒ņØä ņ┤łļלĒĢśĻĖ░ļÅä ĒĢ£ļŗż. ņØ┤ļ¤¼ĒĢ£ ņØ┤ņ£ĀļĪ£ ISH ļ░®ļ▓ĢņØ┤ ļ╣äĻĄÉņĀü ļ»╝Ļ░ÉļÅäļŖö ļé«ņ¦Ćļ¦ī EBVaGCļź╝ ņ¦äļŗ©ĒĢśļŖö ļŹ░ ņ׳ņ¢┤ Ēæ£ņżĆ ņ¦äļŗ©ļ▓Ģ(gold standard)ņØ┤ļØ╝ ĒĢśĻ▓Āļŗż[24].
EBV ņØīņä▒ ņ£äņĢöĻ│╝ ļ╣äĻĄÉĒĢśņŚ¼ ņóģņ¢æņØś ņ╣©ņ£ż ņĀĢļÅä(T stage)ņÖĆ ļ”╝ĒöäņĀł ņĀäņØ┤(N state) ļ╣łļÅäĻ░Ć ļé«ņĢä ņØ╝ļ░śņĀüņ£╝ļĪ£ ņóŗņØĆ ņśłĒøäļź╝ ļ│┤ņØĖļŗż[4]. ņĪ░ĻĖ░(early stage) EBVaGCņŚÉņä£ņØś ļ”╝ĒöäņĀł ņĀäņØ┤ņ£©ņØĆ ņĀÉļ¦ēņĢöĻ│╝ ņĀÉļ¦ēĒĢś ņ╣©ņ£żņĢöņŚÉņä£ Ļ░üĻ░ü 2.2~4.2%ņÖĆ 14.0~23.6%ļĪ£ ļ│┤Ļ│ĀļÉśņŚłĻ│Ā[17], ĒĢ£ ļ®öĒāĆļČäņäØņŚÉ ļö░ļź┤ļ®┤ EBVaGC ĒÖśņ×ÉĻĄ░ņŚÉņä£ ņāØņĪ┤ ĻĖ░Ļ░äņØś ņżæņĢÖĻ░Æ(median survival time)ņØ┤ ĻĖĖņŚłļŗż(8.5ļģä vs. 5.3ļģä) [25]. ļŗżļźĖ ņŚ░ĻĄ¼ņŚÉņä£ļÅä EBVaGC ĒÖśņ×ÉĻĄ░ņŚÉņä£ ļīĆņĪ░ĻĄ░ļ│┤ļŗż 1ĻĖ░ ĒÖśņ×ÉņØś ļ╣äņ£©ņØ┤ ļŹö ļ¦Äņ£╝ļ®┤ņä£(37.4% vs. 4.9%), ļŹö ļéśņØĆ ņāØņĪ┤ņ£©ņØä ļ│┤ņ×äņØä ņŻ╝ņןĒĢśņśĆļŗż(5-year overall survival rate: 71.4% vs. 56.1%; 5-year disease-free survival rate: 67.5% vs. 55.2%) [20]. TCGA projectņŚÉ ļö░ļØ╝ ņ£äņĢöņØä ļČäļźśĒĢśņŚ¼ ļČäņäØĒĢ£ ņĄ£ĻĘ╝ ĻĄŁļé┤ ņŚ░ĻĄ¼ņŚÉņä£ļÅä ņ¦äĒ¢ēņä▒ EBVaGC ĒÖśņ×ÉņŚÉņä£ ĒÖöĒĢÖņÜöļ▓Ģ(chemotherapy) Ēøä ņĀäņ▓┤ ņāØņĪ┤ ĻĖ░Ļ░ä(overall survival)Ļ│╝ ļ¼┤ņ×¼ļ░£ ņāØņĪ┤ ĻĖ░Ļ░ä(relapse-free survival)ņØ┤ ļŹö ļéśņØĆ Ļ▓░Ļ│╝ļź╝ ļ│┤ņŚ¼ņŻ╝ņŚłļŗż[26].
EBVaGCņØś ņśłĒøäļŖö ņóģņ¢æņØś Ēü¼ĻĖ░, ļ”╝ĒöäņĀł ņĀäņØ┤ ņŚ¼ļČĆ ņÖĖņŚÉļÅä ĒÖśņ×ÉņØś ņŚ╝ņ”Øļ░śņØæņØ┤ ņżæņÜöĒĢ£ ņŚŁĒĢĀņØä ĒĢśļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż. EBVaGCļź╝ ļ”╝ĒöäĻĄ¼ ņ╣©ņ£ż ņĀĢļÅäņŚÉ ļö░ļØ╝ ņĀäĒśĢņĀüņØĖ LELCņÖĆ CLR, CAļĪ£ ļČäļźśĒĢśņśĆņØä ļĢī LELCņÖĆ CLR ņĪ░ņ¦üĒśĢņŚÉņä£ ļŹö ĻĖ┤ ņĀäņ▓┤ ņāØņĪ┤ ĻĖ░Ļ░ä(hazard ratio Ļ░üĻ░ü 0.09ņÖĆ 0.42)Ļ│╝ ļ¼┤ņ¦łļ│æ ņāØņĪ┤ ĻĖ░Ļ░ä(disease-free survival; hazard ratio Ļ░üĻ░ü 0.05ņÖĆ 0.46)ņØä ļ│┤ņśĆļŗż[20]. ņØ┤Ļ▓āņØĆ EBVaGCņØś ņśłĒøäĻ░Ć ĒÖśņ×ÉņØś ņŚ╝ņ”Øļ░śņØæ(host inflammatory response)ņŚÉ ņØśņĪ┤ĒĢ£ļŗżļŖö ĻĘ╝Ļ▒░ļĪ£ņä£ ļ”╝ĒöäĻĄ¼ņä▒ ņ╣©ņ£żņØ┤ ņłÖņŻ╝ņØś ņäĖĒżļ®┤ņŚŁĻ│╝ ņ▓┤ņĢĪņä▒ ļ®┤ņŚŁļ░śņØæņØä ļ░śņśüĒĢśļ®░ ņĢöņäĖĒżņŚÉ ļīĆĒĢ£ ņØ╝ņóģņØś ļ░®ņ¢┤ĻĖ░ņĀäņ£╝ļĪ£ ņ×æņÜ®ĒĢĀ Ļ▓āņ£╝ļĪ£ ņāØĻ░üĒĢ£ļŗż[27]. ņĄ£ĻĘ╝ ņŚ░ĻĄ¼ņŚÉņä£ļÅä EBVaGCņŚÉņä£ ņóģņ¢æņ╣©ņ£żņä▒ ļ”╝ĒöäĻĄ¼(tumor infiltrating lymphocytes, TILs)Ļ░Ć ĒÖśņ×ÉņØś ļ¼┤ņ×¼ļ░£ ņāØņĪ┤ ĻĖ░Ļ░ä(hazard ratio, 12.193)Ļ│╝ ļ¼┤ņ¦łļ│æ ņāØņĪ┤ ĻĖ░Ļ░ä(hazard ratio, 4.836)ņØä Ē¢źņāüņŗ£ņ╝░ņ£╝ļ®░, ļé«ņØĆ TILsņØĆ ĻĄŁņåīļ”╝ĒöäņĀł ņĀäņØ┤ņÖĆ ļéśņü£ ņśłĒøäļź╝ ņśłņĖĪĒĢĀ ņłś ņ׳ļŖö ņØĖņ×ÉļØ╝Ļ│Ā ļ│┤Ļ│ĀĒĢśņśĆļŗż[28]. GCLSņØś ĒśĢĒā£ļź╝ ļ│┤ņØ┤ļŖö EBVaGCĻ░Ć ĒĢŁņĢöņĀ£ņŚÉļÅä ļŹö ņל ļ░śņØæĒĢśļŖö Ļ▓āņ£╝ļĪ£ļÅä ļ│┤Ļ│ĀĒĢśņśĆļŖöļŹ░, ņØ┤ļŖö Ļ░äņ¦łņŚÉ ļ”╝ĒöäĻĄ¼ ņ╣©ņ£żņØ┤ ĒÆŹļČĆĒĢśņŚ¼ ņóģņ¢æ ĻĖ░ņ¦łļé┤ Ļ▓░ņ▓┤ ņĪ░ņ¦üĻ│╝ ņä¼ņ£ĀĒÖöĻ░Ć Ļ▒░ņØś ņŚåĻĖ░ ļĢīļ¼ĖņŚÉ ĒĢŁņĢöņĀ£Ļ░Ć ņóģņ¢æņäĖĒżļĪ£ ļŹö ņל ņ╣©Ēł¼ĒĢĀ ņłś ņ׳ļŗżļŖö ņĀÉĻ│╝ ņóģņ¢æņäĖĒżĻ░Ć EBVņŚÉ Ļ░ÉņŚ╝ļÉ©ņ£╝ļĪ£ņŹ© ĒĢŁņĢöņĀ£ņŚÉ ļīĆĒĢ┤ ļåÆņØĆ ņśłļ»╝ļÅäļź╝ Ļ░Ćņ¦ĆĻ▓ī ļÉ£ Ļ▓āņ£╝ļĪ£ ņČöņĖĪĒĢ£ļŗż[29].
EBVaGCļŖö ļīĆļČĆļČäņŚÉņä£ ļ»Ėļ¦īĒśĢ ļśÉļŖö ņĀĆļČäĒÖö ņäĀņĢöņØś ņĪ░ņ¦üĒśĢņØä ļ│┤ņØ┤ĻĖ░ ļĢīļ¼ĖņŚÉ ņĪ░ĻĖ░ ņ£äņĢöņØ┤ļØ╝ ĒĢśļŹöļØ╝ļÅä Gotoda ļō▒[31]ņØ┤ ņĀ£ņŗ£ĒĢ£ ļé┤ņŗ£Ļ▓Į ņĀłņĀ£ņłĀņØś ņØ╝ļ░śņĀüņØĖ ņĀüņØæņ”ØņØ┤ ļÉśņ¦Ć ņĢŖļŖöļŗż. ĒĢśņ¦Ćļ¦ī GCLSņØś ĒśĢĒā£ļź╝ ļ│┤ņØ┤ļŖö ņĪ░ĻĖ░ ņ£äņĢö(early gastric carcinoma with lymphoid stroma, EGCLS)ņØś Ļ▓ĮņÜ░ņŚÉņä£ļŖö ļČäĒÖöņĢöĻ│╝ ļ╣äĻĄÉĒĢśņŚ¼ ļ”╝ĒöäņĀł ņĀäņØ┤ņØś ņ£äĒŚśņØ┤ Ļ░ÖĻ▒░ļéś ņśżĒ׳ļĀż ļŹö ļé«ļŗżĻ│Ā ļ│┤Ļ│ĀļÉśĻ│Ā ņ׳ņ£╝ļ®░ ņĀÉļ¦ēĒĢś ņ╣©ņ£żņØ┤ ņ׳ļŖö Ļ▓ĮņÜ░ņŚÉņä£ļÅä ļ”╝ĒöäņĀł ņĀäņØ┤ņØś ļ╣łļÅäĻ░Ć ļ¦żņÜ░ ļé«ņĢśļŗż[23,32,33]. ĻĄŁļé┤ ņŚ░ĻĄ¼ļōżņŚÉņä£ļÅä EGCLSņØś ņ╣©ņ£ż Ļ╣ŖņØ┤ņŚÉ ļö░ļźĖ ļ”╝ĒöäņĀł ņĀäņØ┤ ņŚ¼ļČĆļź╝ ļČäņäØĒĢśņśĆņØä ļĢī SM1/SM2 ņ╣©ņ£żņĢöņŚÉņä£ ļ”╝ĒöäņĀł ņĀäņØ┤Ļ░Ć ļ░£Ļ▓¼ļÉśņ¦Ć ņĢŖņĢśļŗż[23,32]. ņØ┤ļ¤¼ĒĢ£ Ļ▓░Ļ│╝ļź╝ ņóģĒĢ®ĒĢ┤ ļ│┤ļ®┤ EGCLSņØś ņĪ░ņ¦üĒśĢņØä ļ│┤ņØ┤ļŖö EBVaGCņØś Ļ▓ĮņÜ░ņŚÉņä£ ļ»Ėļ¦īĒśĢņØś ņĪ░ņ¦üĒśĢņØä ļ│┤ņØ┤Ļ▒░ļéś ņĀÉļ¦ēĒĢś ņ╣©ņ£żņØ┤ ņ׳ļŗż ĒĢśļŹöļØ╝ļÅä ļé┤ņŗ£Ļ▓Į ņĀłņĀ£ņłĀņØ┤ ĒÜ©Ļ│╝ņĀüņØĖ ņ╣śļŻīĻ░Ć ļÉĀ ņłś ņ׳ņØīņØä ņĪ░ņŗ¼ņŖżļ¤ĮĻ▓ī ņāØĻ░üĒĢ┤ļ│╝ ņłś ņ׳ļŗż. ĒĢśņ¦Ćļ¦ī ļé┤ņŗ£Ļ▓Į ņĀłņĀ£ņłĀņØś ņĀüņØæņ”Øņ£╝ļĪ£ ņĀĢļ”ĮļÉśĻĖ░ ņ£äĒĢ┤ņä£ļŖö ņóĆ ļŹö ļ¦ÄņØĆ ņĀäĒ¢źņĀü ņŚ░ĻĄ¼Ļ░Ć ĒĢäņÜöĒĢśļ®░, Ēśäņ×¼ļĪ£ņä£ļŖö ĻĖ░ņĀĆņ¦łĒÖśņ£╝ļĪ£ ņØĖĒĢśņŚ¼ ņĀäņŗĀ ņāüĒā£Ļ░Ć ņóŗņ¦Ć ņĢŖņØĆ ĒÖśņ×É ļśÉļŖö ņ£äņĀäņĀłņĀ£ņłĀņØś ļČĆļŗ┤ņØ┤ ņ׳ļŖö ĒÖśņ×ÉņŚÉņä£ ļé┤ņŗ£Ļ▓Į ņĀłņĀ£ņłĀņØä ĒÜ©Ļ│╝ņĀüņØĖ ļīĆņĢłņ£╝ļĪ£ Ļ│ĀļĀżĒĢ┤ļ│╝ ņłś ņ׳Ļ▓Āļŗż.
ĒĢ£ĒÄĖ EBVaGCļŖö ļ®┤ņŚŁņøÉņä▒(immunogenicity)ņØ┤ ļåÆņØĆ ņ£äņĢöņ£╝ļĪ£ PD-L1/PD-L2ņØś ļ░£ĒśäņØ┤ ļåÆĻ│Ā, CD8+ TILsĻ░Ć ĒÆŹļČĆĒĢśņŚ¼ ļ®┤ņŚŁĻ┤Ćļ¼Ėņ¢ĄņĀ£ņĀ£(immune check point inhibitor)ņŚÉ ļ░śņØæņØ┤ ņóŗņØä Ļ▓āņ£╝ļĪ£ ĻĖ░ļīĆļÉśņ¢┤ ņÖöļŗż[27]. Anti-PD-L1 antibodyņØĖ pembrolizumabņØä ņé¼ņÜ®ĒĢ£ phase II trialņØĆ PD-L1 ņ¢æņä▒ ņ£äņĢö ĒÖśņ×ÉņŚÉņä£ PD-L1 ņØīņä▒ ņ£äņĢö ĒÖśņ×ÉņÖĆ ļ╣äĻĄÉĒĢśņŚ¼ ņĢĮņĀ£ņØś ņĀäņ▓┤ ļ░śņØæļźĀ(overall response rate)ņØ┤ ļåÆņĢśņØī(15.5% vs. 5.5%)ņØä ļ│┤Ļ│ĀĒĢśņśĆĻ│Ā, nivolumabņØä ņØ┤ņÜ®ĒĢ£ phase III trialņŚÉņä£ļŖö EBVaGC ĒÖśņ×ÉņØś ņĀäņ▓┤ ņāØņĪ┤ ĻĖ░Ļ░äņØś ņżæņĢÖĻ░Æ(median overall survival)ņØ┤ Ē¢źņāüļÉ£ Ļ▓āņ£╝ļĪ£ ļéśĒāĆļé¼ļŗż(5.3 vs. 4.1 months) [4]. ņØ┤ ņÖĖņŚÉļÅä PIK3K ņ¢ĄņĀ£ņĀ£ļéś demethylating agentņØś ņ╣śļŻī ĒÜ©Ļ│╝ļź╝ ĒÖĢņØĖĒĢśĻĖ░ ņ£äĒĢ£ ņŚ░ĻĄ¼ļōżļÅä ņŗ£ļÅäļÉśĻ│Ā ņ׳ņ¦Ćļ¦ī, Ēśäņ×¼Ļ╣īņ¦Ć ņØ╝Ļ┤ĆļÉ£ Ļ▓░Ļ│╝ļź╝ ļ│┤ņŚ¼ņŻ╝Ļ│Ā ņ׳ņ¦Ć ņĢŖņĢä ĒøäņåŹ ņŚ░ĻĄ¼ļōżņØś Ļ▓░Ļ│╝ļź╝ ĻĖ░ļŗżļĀż ļ│┤ņĢäņĢ╝ ĒĢĀ Ļ▓āņØ┤ļŗż.
EBVaGCļŖö ļŗżļźĖ ņ£ĀĒśĢņØś ņ£äņĢöĻ│╝ļŖö ļŗżļźĖ ņ£ĀņĀäņĀü, ņ×äņāüļ│æļ”¼ĒĢÖņĀü ĒŖ╣ņä▒ņØä ļ│┤ņØ┤ļ®░, ĒŖ╣ņ¦ĢņĀüņ£╝ļĪ£ GCLS ĒśĢĒā£ņØś ņĪ░ņ¦üĒśĢņØä Ļ┤Ćņ░░ĒĢĀ ņłś ņ׳ļŗż. GCLSņŚÉņä£ ļÅÖļ░śļÉśļŖö ļ”╝ĒöäĻĄ¼ņä▒ ĻĖ░ņ¦łņØĆ EBV Ļ░ÉņŚ╝ ņóģņ¢æņäĖĒżņŚÉ ļīĆĒĢ£ ņØ╝ņóģņØś ņłÖņŻ╝ļ®┤ņŚŁļ░śņØæņ£╝ļĪ£ ĒĢŁņóģņ¢æ ĒÜ©Ļ│╝(anti-tumor effect)ļź╝ ļéśĒāĆļé┤ņ¢┤ EBVaGCņØś ņóŗņØĆ ņśłĒøäņÖĆ ņŚ░Ļ┤ĆļÉ£ ņØĖņ×ÉļĪ£ ņāØĻ░üĒĢ£ļŗż. GCLSņØś 80%ņŚÉņä£ EBV ņ¢æņä▒ņØä ļ│┤ņØ┤ĻĖ░ ļĢīļ¼ĖņŚÉ GCLSņØś ņĪ░ņ¦üĒśĢņØä ļ│┤ņØ┤ļŖö ņ£äņĢö ņĪ░ņ¦üņŚÉņä£ EBVļź╝ ņ¦äļŗ©ĒĢśļŖö Ļ▓āņØ┤ ĒĢäņÜöĒĢ£ļŹ░, EBER ISHĻ░Ć EBVaGCļź╝ ņ¦äļŗ©ĒĢśļŖö ņĀüĒĢ®ĒĢ£ Ēæ£ņżĆ Ļ▓Ćņé¼ļ▓ĢņØ┤ļŗż. ņ×äņāüņĀüņØĖ ņĖĪļ®┤ņŚÉņä£ GCLSņØś ņĪ░ņ¦üĒśĢņØä ļ│┤ņØ┤ļŖö ņĪ░ĻĖ░ EBVaGCņØś Ļ▓ĮņÜ░ ļŗżļźĖ ņ£ĀĒśĢņØś ņĢöĻ│╝ ļ╣äĻĄÉĒĢśņŚ¼ ļ”╝ĒöäņĀł ņĀäņØ┤ņ£©ņØ┤ ļ¦żņÜ░ ļé«ĻĖ░ ļĢīļ¼ĖņŚÉ ņĀÉļ¦ēĒĢś ņ╣©ņ£żņØ┤ ņ׳ļŗż ĒĢśļŹöļØ╝ļÅä ļé┤ņŗ£Ļ▓Į ņĀłņĀ£ņłĀņØś ĒÜ©Ļ│╝ņĀüņØĖ ļīĆņāüņ£╝ļĪ£ Ļ│ĀļĀżĒĢ┤ ļ│╝ ņłś ņ׳ņ£╝ļ®░, ņ¦äĒ¢ēņä▒ EBVaGCņØś Ļ▓ĮņÜ░ PD-L1ņØś ļ░£ĒśäņØ┤ ļåÆņĢä ļ®┤ņŚŁĻ┤Ćļ¼Ėņ¢ĄņĀ£ņĀ£ ņ╣śļŻī ĒÜ©Ļ│╝ņŚÉ ļīĆĒĢ£ ĻĖ░ļīĆļź╝ ĒĢśĻ│Ā ņ׳ņ£╝ļ®░ ļ¦ÄņØĆ ļ®┤ņŚŁņ¢ĄņĀ£ņĀ£ ņ╣śļŻī ņŚ░ĻĄ¼ļź╝ ņ¦äĒ¢ēĒĢśĻ│Ā ņ׳ļŗż. Ļ▓░ļĪĀņ£╝ļĪ£ EBVļŖö ņ£äņĢö ņ¦äļŗ©ņŚÉ ņ׳ņ¢┤ ņśłĒøäļź╝ ņśłņĖĪĒĢśĻ│Ā ņ╣śļŻī Ļ│äĒÜŹņØä Ļ▓░ņĀĢĒĢśļŖö ņāłļĪ£ņÜ┤ ņāØņ▓┤Ēæ£ņ¦Ćņ×É(novel biomarker)ļĪ£ņä£ ņżæņÜöĒĢśĻ│Ā, EBVaGCņŚÉņä£ ņŗżņĀ£ ņśłĒøäļź╝ Ē¢źņāüņŗ£Ēé¼ ņłś ņ׳ļŖö ņāłļĪ£ņÜ┤ Ēæ£ņĀü ĒĢŁņøÉņØś Ļ░£ļ░£Ļ│╝ ņŚ░ĻĄ¼Ļ░Ć ĒĢäņÜöĒĢśļŗż.
Fig.┬Ā1.
Molecular subtypes of gastric carcinoma. The four molecular subtypes of gastric carcinoma (GC) are as follows: 1) Epstein-Barr virus (EBV)-positive GC, 2) GC with microsatellite instability (MSI), 3) GC with chromosomal instability (CIN), and 4) genetically stable (GS) GC. CIMP, CpG island methylator phenotype; PD-L, programmed death-ligand; RTK, receptor tyrosine kinase.
Fig.┬Ā2.
Endoscopic findings of Epstein-Barr virus-associated gastric carcinoma. (A) Superficially depressed lesion on the anterior wall of the antrum. (B) Ulcerative lesion on the greater curvature/posterior wall of the upper body. (C) Submucosal tumor-like morphology on the posterior wall of the angle. (D) Marked gastric wall thickening with ulceration on the greater curvature of the lower body.
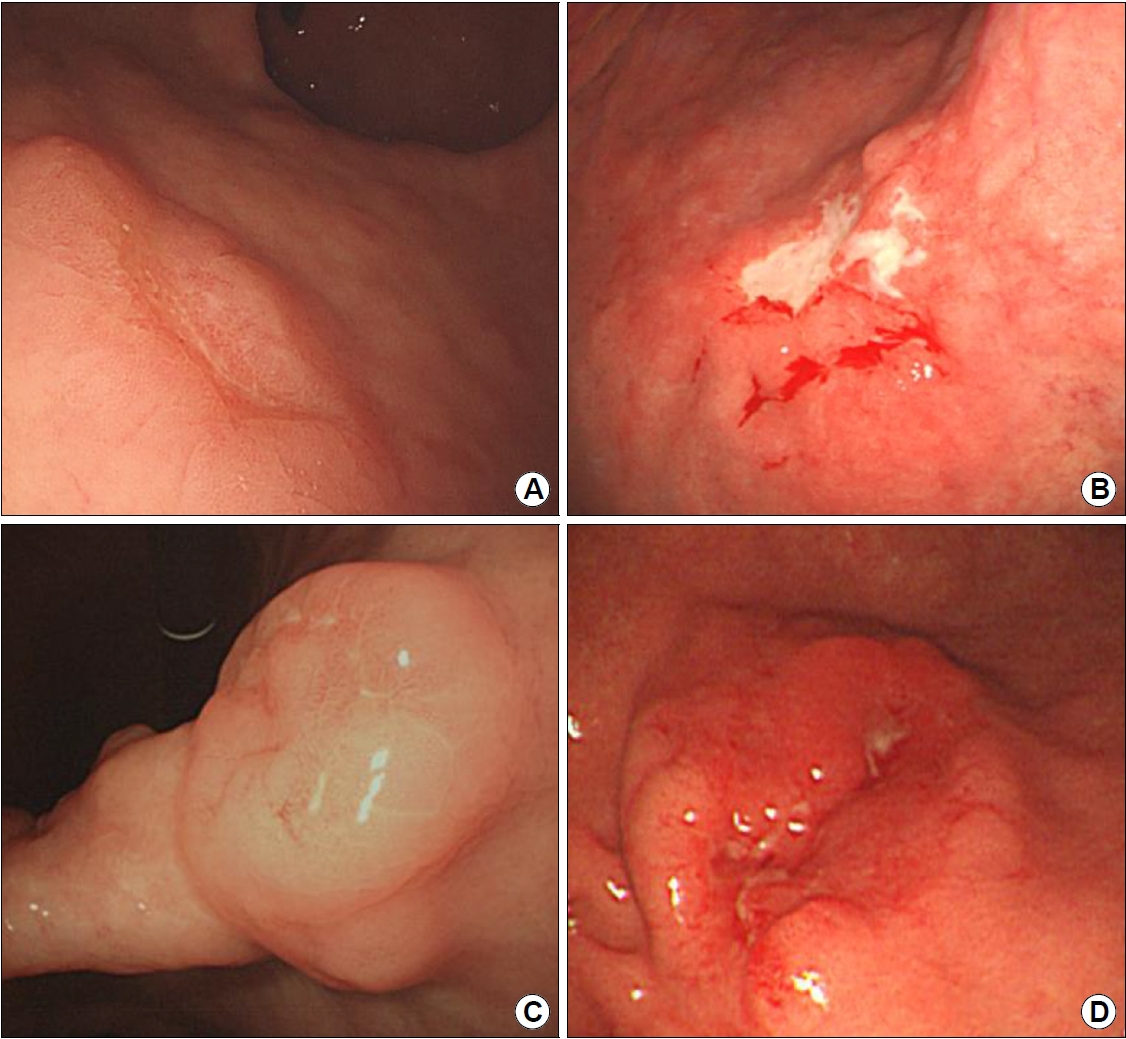
Fig.┬Ā3.
Histologic findings of Epstein-Barr virus-associated gastric carcinoma (EBVaGC) with lymphoid stroma. (A) Typical lymphoepithelioma-like carcinoma shows dense lymphocytic infiltration, accompanied by a syncytial growth pattern with poorly formed glandular structures (hematoxylin and eosin [H&E], ├Ś40). (B) In CrohnŌĆÖs disease-like lymphocytic reaction, tumor cells show frequent tubule formation with fewer lymphoid stroma than tumor cells (H&E, ├Ś40). (C, D) EBV in situ hybridization highlights tumor cells (├Ś40). Adapted from the article of Shin et al. Surg Endosc 2017;31:4156-4164, with permission [23].
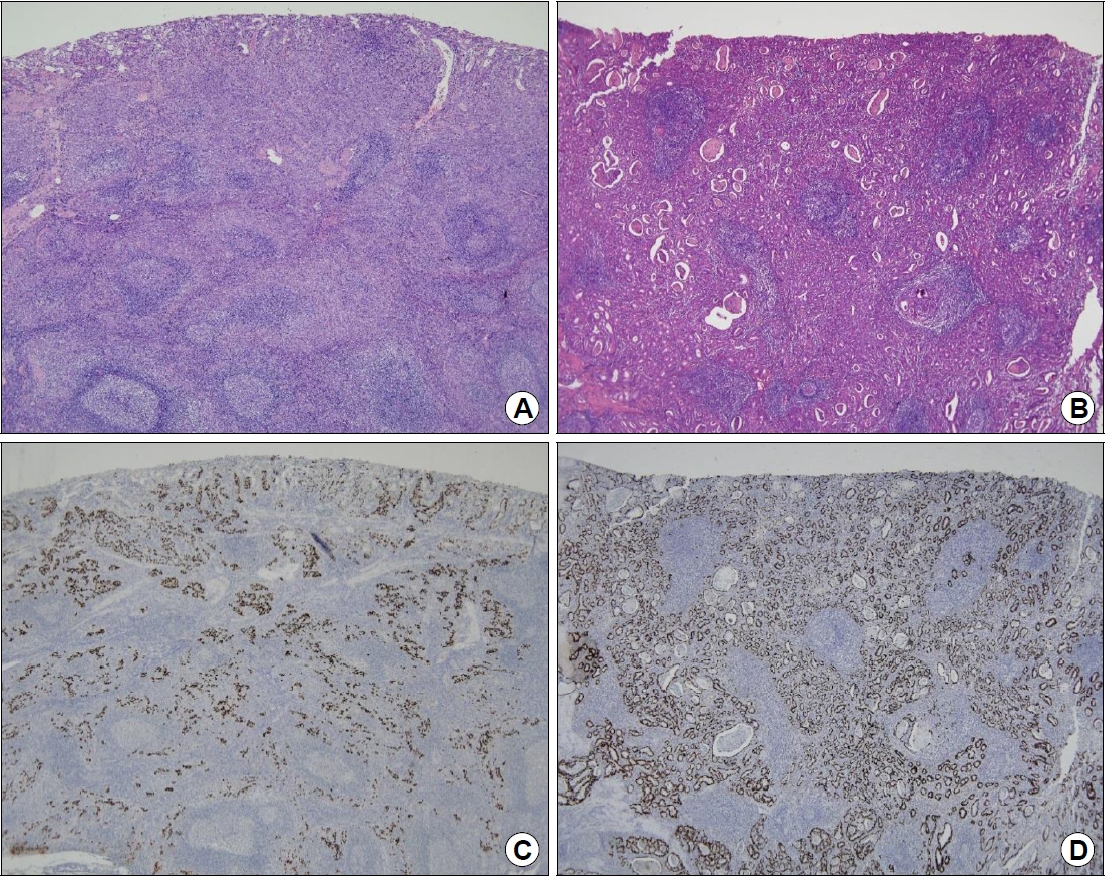
Fig.┬Ā4.
Endosonographic images of early Epstein-Barr virus-associated gastric carcinoma (EBVaGC) with lymphoid stroma. (A, E) Marked hypoechogenicity in the mucosal layer at the center of the tumor (arrow); mucosal cancer (confined to muscularis mucosa) on the gastric fundus. (B, F) A hypoechoic round submucosal nodule; SM3 cancer (2,000 ┬Ąm invasion from the muscularis mucosa) on the upper body. (C, G) Hypoechoic submucosal nodules; SM3 cancer (3,125 ┬Ąm invasion from the muscularis mucosa) on the lower body. (D, H) A hypoechoic submucosal mass; SM3 cancer (6,500 ┬Ąm invasion from the muscularis mucosa) on the prepylorus. Adapted from the article of Shin et al. Surg Endosc 2017;31:4156-4164, with permission [23].
Table┬Ā1.
Clinicopathological and Genetic Features of Epstein-Barr Virus-associated Gastric Carcinoma
REFERENCES
2. Tsao SW, Tsang CM, To KF, Lo KW. The role of Epstein-Barr virus in epithelial malignancies. J Pathol 2015;235:323ŌĆō333.


3. Cristescu R, Lee J, Nebozhyn M, et al. Molecular analysis of gastric cancer identifies subtypes associated with distinct clinical outcomes. Nat Med 2015;21:449ŌĆō456.


4. Naseem M, Barzi A, Brezden-Masley C, et al. Outlooks on Epstein-Barr virus associated gastric cancer. Cancer Treat Rev 2018;66:15ŌĆō22.



5. Kim YS, Nam SC, Han MH, et al. Predictive factors of Epstein-Barr virus association in gastric adenocarcinoma. Korean J Pathol 2008;42:193ŌĆō197.
6. Ignatova E, Seriak D, Fedyanin M, et al. Epstein-Barr virus-associated gastric cancer: disease that requires special approach. Gastric cancer 2020;23:951ŌĆō960.



7. Matsusaka K, Kaneda A, Nagae G, et al. Classification of Epstein-Barr virus-positive gastric cancers by definition of DNA methylation epigenotypes. Cancer Res 2011;71:7187ŌĆō7197.


8. Shinozaki-Ushiku A, Kunita A, Fukayama M. Update on Epstein-Barr virus and gastric cancer (review). Int J Oncol 2015;46:1421ŌĆō1434.


9. Lee M, Ryu E, Sung GH, et al. Current trends in studies of Epstein-Barr virus (EBV) associated gastric carcinoma. J Bacteriol Virol 2015;45:262ŌĆō271.

10. Cancer Genome Atlas Research Network. Comprehensive molecular characterization of gastric adenocarcinoma. Nature 2014;513:202ŌĆō209.




11. Bae JM, Kim EH. Epstein-Barr virus and gastric cancer risk: a meta-analysis with meta-regression of case-control studies. J Prev Med Public Health 2016;49:97ŌĆō107.




12. Camargo MC, Koriyama C, Matsuo K, et al. Case-case comparison of smoking and alcohol risk associations with Epstein-Barr virus-positive gastric cancer. Int J Cancer 2014;134:948ŌĆō953.


13. C├Īrdenas-Mondrag├│n MG, Carre├│n-Talavera R, CamorlingaPonce M, et al. Epstein Barr virus and Helicobacter pylori coinfection are positively associated with severe gastritis in pediatric patients. PLoS One 2013;8:e62850.



14. Lee JH, Kim SH, Han SH, et al. Clinicopathological and molecular characteristics of Epstein-Barr virus-associated gastric carcinoma: a meta-analysis. J Gastroenterol Hepatol 2009;24:354ŌĆō365.


15. Kim SY, Park C, Kim HJ, et al. Deregulation of immune response genes in patients with Epstein-Barr virus-associated gastric cancer and outcomes. Gastroenterology 2015;148:137ŌĆō147.e9.


16. Boysen T, Friborg J, Stribolt K, et al. Epstein-Barr virus-associated gastric carcinoma among patients with pernicious anemia. Int J Cancer 2011;129:2756ŌĆō2760.


17. Park JH, Kim EK, Kim YH, et al. Epstein-Barr virus positivity, not mismatch repair-deficiency, is a favorable risk factor for lymph node metastasis in submucosa-invasive early gastric cancer. Gastric Cancer 2016;19:1041ŌĆō1051.



18. Cheng N, Hui DY, Liu Y, et al. Is gastric lymphoepithelioma-like carcinoma a special subtype of EBV-associated gastric carcinoma? New insight based on clinicopathological features and EBV genome polymorphisms. Gastric Cancer 2015;18:246ŌĆō255.



19. Tak DH, Jeong HY, Seong JK, Moon HS, Kang SH. Comparison of clinical characteristics and prognostic factors between gastric lymphoepithelioma-like carcinoma and gastric adenocarcinoma. Korean J Gastroenterol 2013;62:272ŌĆō277.


20. Song HJ, Srivastava A, Lee J, et al. Host inflammatory response predicts survival of patients with Epstein-Barr virus-associated gastric carcinoma. Gastroenterology 2010;139:84ŌĆō92; e2.


22. Nishikawa J, Yanai H, Mizugaki Y, Takada K, Tada M, Okita K. Case report: hypoechoic submucosal nodules: a sign of Epstein-Barr virus-associated early gastric cancer. J Gastroenterol Hepatol 1998;13:585ŌĆō590.


23. Shin DH, Kim GH, Lee BE, et al. Clinicopathologic features of early gastric carcinoma with lymphoid stroma and feasibility of endoscopic submucosal dissection. Surg Endosc 2017;31:4156ŌĆō4164.



24. Chen XZ, Chen H, Castro FA, Hu JK, Brenner H. Epstein-Barr virus infection and gastric cancer: a systematic review. Medicine (Baltimore) 2015;94:e792.



25. Camargo MC, Kim WH, Chiaravalli AM, et al. Improved survival of gastric cancer with tumour Epstein-Barr virus positivity: an international pooled analysis. Gut 2014;63:236ŌĆō243.


26. Sohn BH, Hwang JE, Jang HJ, et al. Clinical significance of four molecular subtypes of gastric cancer identified by the cancer genome atlas project. Clin Cancer Res 2017;23:4441ŌĆō4449.



27. Watanabe H, Enjoji M, Imai T. Gastric carcinoma with lymphoid stroma. Its morphologic characteristics and prognostic correlations. Cancer 1976;38:232ŌĆō243.


28. Kang BW, Seo AN, Yoon S, et al. Prognostic value of tumor-infiltrating lymphocytes in Epstein-Barr virus-associated gastric cancer. Ann Oncol 2016;27:494ŌĆō501.



29. Matsunou H, Konishi F, Hori H, et al. Characteristics of Epstein-Barr virus-associated gastric carcinoma with lymphoid stroma in Japan. Cancer 1996;77:1998ŌĆō2004.


30. Huang SC, Ng KF, Chen KH, et al. Prognostic factors in Epstein-Barr virus-associated stage I-III gastric carcinoma: implications for a unique type of carcinogenesis. Oncol Rep 2014;32:530ŌĆō538.


31. Gotoda T, Yanagisawa A, Sasako M, et al. Incidence of lymph node metastasis from early gastric cancer: estimation with a large number of cases at two large centers. Gastric Cancer 2000;3:219ŌĆō225.



-
METRICS

-
- 4 Crossref
- 4,855 View
- 150 Download
- Related articles in Korean J Helicobacter Up Gastrointest Res






