소아청소년에서 헬리코박터 파일로리 감염 제균 치료의 변화
Recent Changes in the Treatment of Helicobacter pylori Infection in Children and Adolescents
Article information
Trans Abstract
Treatments aimed at eradicating Helicobacter pylori (H. pylori) infections in children and adolescents should be clearly beneficial. According to the updated guidelines, a 14-day triple therapy or bismuth-based triple therapy is the first choice for treatment of children based on the results of antimicrobial sensitivity testing. Though culturing H. pylori using biopsy specimens is not always feasible, it should be performed for establishing empirical rescue therapy for patients not responding to first-line eradication therapy. The European and North American therapeutic strategies for children and adolescents with H. pylori infections may not be appropriate for treating children and adolescents in other countries owing to regional differences in epidemiological characteristics of H. pylori. The existence of clarithromycin-resistant H. pylori is an important factor involved in eradication failure. The development of new treatment-related allergies, treatment failure, side effects, and alteration of the gut microbiome have been highlighted as factors potentially outweighing the possible benefit of preventing future peptic ulcers or gastric cancer. Drug compliance can be improved by providing a detailed explanation of the reason for therapy, duration, and routes of drug administration. Physicians should understand the mechanisms underlying eradication treatment and explain drug prescriptions in detail to both parents and children to increase compliance. Herein, we reviewed the indications for and various modalities of eradication treatment in children with H. pylori infections in accordance with a review of recently published articles.
서 론
소아청소년에서 헬리코박터 파일로리(Helicobacter pylori, H. pylori) 감염은 우리나라를 포함하여 세계적으로 감소하고 있는 추세이며[1-3], H. pylori 감염의 함병증인 소화성 궤양, 장상피화생, 위암 발생 등이 성인에 비해 적어 소아청소년에서는 H. pylori 감염이 확인되더라도 두 가지 이상의 항생제로 구성된 제균 치료는 항생제 내성률 증가와 재감염을 고려하여 명확한 이득이 있다고 판단될 때 시행하도록 권장한다[4]. 그럼에도 H. pylori 감염과 관련된 위암 발생이 높은 우리나라와 일본에서는 증상이 있는 소아청소년에게서 H. pylori 감염이 확인되면 제균 치료를 적용하기도 한다[5,6].
우리나라 성인 H. pylori 감염에 대한 제균 치료 임상지침은 2019년에 ‘한국인 헬리코박터 파일로리 감염의 진단과 치료 임상진료지침’이 개정되어 적용 중이다[7]. 이 임상지침은 2018년 우리나라 성인에서 clarithromycin 항생제 내성균이 29%로 감소하고, 용량을 올린 표준 3제요법과 표준 3제요법 14일 제균 치료가 항생제 내성균이 확인된 경우에도 제균율이 증가한 연구 결과를 반영하여[8] 개정되었으며, 1차 제균요법으로 표준 3제요법(양성자펌프억제제[proton pump inhibitors, PPIs]+amoxicillin+clarithromycin) 14일, 순차적 요법, 동시 치료요법, bismuth 4제요법을 제시하였다[8].
우리나라 소아청소년 H. pylori 감염에 대한 진단과 치료 관련 임상지침은 국내에서 만들어진 것은 없고, 유럽과 미국 소아소화기 영양학회(The European Society for Pediatric Gastroenterology Hepatology and Nutrition/North American Society for Pediatric Gastroenterology, Hepatology and Nutrition, ESPGHAN/NASPGHAN)에서 만든 임상지침을 따른다[4]. 이는 2017년에 대한소아소화기영양학회 회원을 대상으로 한 설문조사에서 ESPGHAN/NASPGHAN 임상지침에서 권장하는 표준 3제요법을 71.4%, bismuth 4제요법을 25.0%에서 1차 제균 치료법으로 선택한 결과로 확인할 수 있었다[5]. 일본 소아소화기영양학회(Japanese Society for Pediatric Gastroenterology, Hepatology and Nutrition, JSPGHAN)에서는 고등학생을 대상으로 비침습 검사로 선별 검사를 시행하여 H. pylori 감염을 진단하고 치료하는 ‘test-and-treat’ 임상 연구를 시행하였고[6], 이 결과를 근거로 무증상 소아청소년에서는 비침습적 검사로 H. pylori 감염이 진단되더라도 제균 치료를 권장하지 않는다고 2018년에 개정하였다[9].
우리나라 소아청소년에서 H. pylori균 감염의 혈청학적 유병률은 감소하고 있으나[10] 복통이나 위장관 출혈 등으로 병원에 오는 소아청소년에게 내시경을 시행하면 H. pylori 감염이 확인되는 경우를 임상에서 흔히 만나게 된다. 소아청소년에서 H. pylori 감염이 확인되면 제균 치료를 해야 하는지, 한다면 어떤 제균 치료를 해야 할지 의사로서 고민을 할 수 있다. 여기서는 2017~2021년 사이에 발표된 소아청소년 H. pylori 감염 치료에 대한 국내외 문헌을 고찰하여 우리나라 소아청소년 H. pylori 감염의 제균 치료에 대한 접근을 정리하여 진료에 도움이 되고자 한다.
본 론
1. 소아청소년 제균 치료 적응증
ESPGHAN/NASPGHAN 임상지침에서 제시한 소아청소년 H. pylori 감염의 제균 치료 적응증은 소화성 궤양(peptic ulcer)이며 소화성 궤양이 있는 소아청소년 환자의 35%가 H. pylori 감염이 있으므로, H. pylori 감염이 확인되지 않더라도 소화성 궤양이 있는 것만으로도 제균 치료를 시행하라고 권장한다[4]. 그 밖의 제균 치료 적응증에는 만성 특발혈소판감소자반병(idiopathic thrombocytopenic purpura), 철결핍빈혈(iron deficiency anemia), 위암의 가족력이 있는 경우 등이다[4].
우리나라 소아청소년에게 상부위장관 내시경을 시행하여 H. pylori 감염을 진단하고 치료한 경험이 있는 대한소아소화기영양학회 회원 대상 설문조사에서 제균 치료를 했던 적응증은 소화성 궤양이 85.7%로 가장 많았고, 다음으로 만성 복통이 있는 경우(60.7%), 위암의 가족력이 있는 경우(42.9%) 순서였다[5]. 그 외에 내시경으로 H. pylori 감염이 확인된 소화불량, 흑색변, 만성 두드러기가 있는 경우 제균 치료를 시행하였고, 보호자의 걱정이 심한 경우에도 제균 치료를 시행하였다[5].
2019년 개정한 일본 JSPGHAN 임상지침에서 제시한 제균 치료 적응증은 소화성 궤양, 철분결핍빈혈, 만성 특발혈소판감소자반병, 위암의 가족력이 있는 경우이며, 그 밖에도 H. pylori 감염이 내시경 검사로 확인된 복부 증상(복통, 구토, 설사 등), 병리조직학적 검사에서 만성 위염, 위축성 위염, 위 mucosa-associated lymphoid tissue (MALT) 림프종, 단백소실 위장관병이 있는 경우이다[9]. 또한, 가족 중에 H. pylori 감염에 대한 치료를 받은 사람이 있으면, 비침습적 방법으로 H. pylori 감염이 진단되어도 제균 치료를 권장하였다[9]. 일본에서는 재감염을 고려하여 재감염률이 낮은 5세 이상에서 제균 치료를 하라고 권장하였고, 5세 이하의 소아에서는 협착이 있는 소화성 궤양, 천공이나 출혈의 재발, MALT 림프종이 있는 경우에만 제균 치료를 하자고 정하였다[9].
2. 항생제 내성과 제균요법
미국과 유럽에서는 H. pylori 감염률이 낮고, 항생제 내성이 높아 제균 치료의 낮은 효율 때문에, 가능하다면 항생제 내성 검사(antimicrobial susceptibility testing) 결과에 따라 제균 치료를 결정하도록 권장하였고[4], 치료 실패, 제균 치료에 따른 부작용(side effects), 장내 세균총(microbiome) 변화를 H. pylori 감염에 의한 질환을 예방하는 것보다 중요하게 판단하였다[4]. 항생제 내성 검사를 시행할 수 없는 상황에서는 bismuth 4제요법 14일 치료를, bismuth 제제가 없는 지역에서는 고용량 PPI+amoxicillin+metronidazole 14일 치료를 권하였다[4]. 나라마다 H. pylori 감염 빈도나 항생제 내성이 다르므로, 가능하다면 H. pylori균 항생제 내성의 변화와 감염 빈도를 확인하여 치료를 결정해야 한다[11]. 일본에서도 H. pylori 감염을 내시경 검사로 진단한 45명의 소아청소년에서 clarithromycin 내성률이 71.1%로 높게 확인되어, clarithromycin에 내성이 있고 amoxicillin에 내성이 없으면 PPI+amoxicillin+metronidazole 조합으로, amoxicillin이나 metronidazole에도 내성이 있는 경우에는 PPI+metronidazole+minomycin 조합으로 치료하여 제균율이 97.7%로 높아졌음을 보고하면서 항생제 내성 검사의 중요성을 강조하였다[12].
항생제 내성 검사를 시행할 수 없는 상황에서는 지역사회의 clarithromycin 항생제 내성률에 따라 경험적 치료(empirical treatment)를 시행한다. Clarithromycin 항생제 내성률이 20% 미만인 지역에서는 1차 제균요법으로 표준 3제요법 7일 또는 14일, 순차적 요법 10일(초반 5일 동안 PPI+amoxicillin, 후반 5일 동안 PPI+clarithromycin+metronidazole)을 선택하고, clarithromycin 항생제 내성률이 20% 이상인 지역에서는 bismuth 4제요법(bismuth+PPI+amoxicillin+metronidazole) 14일을 선택한다[4]. 우리나라 H. pylori균 clarithromycin 내성률에 대한 연구는 소아청소년에서 2005~2009년에는 18.2%였고[13], 성인에서는 2009~2013년에 37.0% [14], 2018년에 29%였다[7]. 2010년 이후 소아청소년에서 분리된 H. pylori균의 항생제 내성 연구는 없으나 2004~2011년 소아청소년에서 표준 3제요법 14일과 bismuth 4제요법 7일 치료의 비교 연구에서 제균율이 각각 67.7%와 83.9%로, clarithromycin이 포함된 표준 3제요법의 제균율이 낮았고[15], 대한소아소화기영양학회 회원 대상 설문조사에서 표준 3제요법을 1차 제균 치료로 가장 많이 선택하였고 치료 실패 경험이 85.7%로 높아[5] 우리나라 소아청소년에서 clarithromycin 항생제 내성률은 20%보다 높을 것으로 보인다. 2017년 국내 소아청소년 H. pylori 제균 치료에 대한 종설에서 우리나라 소아청소년에서 clarithromycin 내성률이 18.2~25.0%로 지역마다 차이가 있으므로, 항생제 내성 결과를 보고 치료를 결정해야 한다고 정리하였다[16]. 중국에서 6~18세 소아 228명을 대상으로 표준 3제요법, 순차적 요법, bismuth 4제요법, 동시 치료요법(concomitant therapy, PPI+amoxicillin+metronidazole+clarithromycin 14일)을 전향적으로 시행한 결과, 제균율이 74.1%, 69.5%, 89.9%, 84.6%로 bismuth 4제요법이 89.9%로 가장 높았다[17]. 그러므로 소아청소년 H. pylori 감염에 대한 경험적 제균 치료에서 bismuth 4제요법의 제균율이 80% 이상으로 다른 제균 치료에 비해 높아 우선적으로 선택할 수 있다. 그 다음으로 표준 3제요법 14일, 순차적 요법을 선택할 수 있다(Table 1) [18].
성인 임상지침에서 제시한 bismuth 4제요법에 포함된 항생제는 tetracycline과 metronidazole이다[7]. Tetracycline은 8세 미만의 소아에서 투약하면 뼈와 치아에 영구적 색소 침착, 법랑질 형성 이상, 뼈 성장률 감소와 같은 심각한 부작용이 생기므로 사용할 수 없다. 또한 우리나라에서는 12세 이상의 소아에서 투여를 권장하므로, 12세 미만의 소아에서는 tetracycline이 아닌, amoxicillin을 처방해야 한다. 페니실린제제에 알레르기가 있는 경우에는 amoxicillin을 투여할 수 없으므로, metronidazole과 clarithromycin 조합으로 사용해야 한다. 제균 요법을 선택하였다면, 소아청소년의 나이와 몸무게를 고려하여 약물 용량을 결정한다(Table 2) [18].
제균 치료 효과의 판정은 치료 종결 후 8주 이후에 비침습적 방법인 13C-UBT를 주로 시행하며, 13C-UBT 검사를 할 수 없는 경우에는 대변 H. pylori 항원 검사를 시행하기도 한다[4]. 대변 H. pylori 항원 검사법은 민감도와 특이도가 표준 진단 검사법인 내시경 검사와 비교하여 88~97%, 93~97%로 검사를 시행하는 곳마다 다르고, 무른 변이나 설사변인 경우 가짜 음성의 가능성이 높은 단점이 있으나, 비용이 적게 들고 시행이 간편하며 13C-UBT를 수행할 수 없는 6세 미만에서도 시행할 수 있는 장점이 있다[2,19]. 제균 치료에 실패한 경우에는 항생제 내성 검사를 반드시 시행하고, 그 결과에 따라 2차 제균 치료를 결정한다.
제균 치료를 받은 적이 있는 소아청소년에서 2차 제균 치료를 위한 항생제 내성 검사를 시행한 연구가 이스라엘과 중국에서 있었다[20,21]. 이스라엘 소아청소년 28명에서 H. pylori균의 2차 항생제 내성률은 clarithromycin 29%, metronidazole 61%로, 1차 항생제 내성률인 9.5%와 32.6%에 비해 2배 이상 증가하였다[20]. 중국 소아청소년 34명에서 분리된 H. pylori 항생제 내성 검사에서도 clarithromycin 70.6%, metronidazole 67.6%, levofloxacin 23.5%, rifampicin 23.5%로 높았으나 amoxicillin과 tetracycline의 항생제 내성은 관찰되지 않아, bismuth 4제요법을 권장하였다[21]. 이 연구 결과들은 항생제 내성이 있는 경우나 1차 제균 치료에 실패한 경우 bismuth 4제요법을 우선적으로 고려할 수 있음을 보여준다.
3. 소아청소년에서 제균요법에 영향을 미치는 인자
소아청소년에서 제균요법을 선택할 때에는 항생제 내성, 나이, 몸무게, 알레르기 여부나 기저 질환 외에도 고려해야 할 점들이 있다. 재감염률, 약물 부작용과 환자와 부모의 약물 복용 순응도(drug compliance or adherence)이다. 소아청소년은 본인이 약을 챙겨 복용하는 경우보다 부모가 챙겨서 복용하는 경우가 많으므로 약물 복용 순응도가 제균율에 영향을 미치는 중요한 인자이다.
1) 약물 부작용(side effects)
2017년부터 2019년까지 3년간 일본 고등학교 3학년 390명에게 제균 치료를 시행하면서, 변의 횟수와 양에 대해 보고하도록 하였다[22]. 이 중 274명이 추적이 가능하였으며, 복통이 28.5%, 설사가 42.7%에서 있었고 전반적인 위해 반응(adverse effects)은 2.9% (8명)로 낮았다[22]. 복통과 설사의 빈도는 1차 제균 치료에 실패한 학생에서 더 많이 보고하였고, 부작용이 있으면 약물 복용을 잘 하지 않을 수 있음을 보여주었다[22].
일본에서는 2004년부터 소아청소년에서 H. pylori 제균요법에 metronidazole 투여를 허가하고, 제균요법에 따른 부작용을 조사하였다. 구토, 오심, 설사, 변비, 속쓰림, 위경련, 입맛 감소, 두통, 입마름, 금속맛, 혀와 입의 이상감각, 혀의 자극 등의 부작용이 있었으나 이는 clarithromycin과 amoxicillin을 투여한 소아청소년에서도 관찰되는 이상 반응으로 판단하였고, 성인에서 보고된 metronidazole 관련 뇌증(encephalopathy)이나 신경독성(neurotoxicity)은 없었다고 보고하였다[23]. 소아청소년에서 제균 치료를 처방하기 전에 항생제를 포함하여 PPI와 bismuth 등 약제 부작용을 정확하게 알고, 환자와 보호자에게 부작용과 부작용에 대한 대처 등을 설명한 후 이해 정도를 파악하고 약제 투여를 결정해야 한다.
2) 장내 세균총 변화(dysbiosis)와 정장제(probiotics)
중국에서 63명 소아청소년(표준 3제요법 16명, 순차적 요법 15명, bismuth 4제요법 16명, 동시 치료요법 16명)에서 제균 치료를 시작하면서 대변을 0, 2, 6, 52주에 모아서 장내 세균총의 변화를 확인한 결과, 치료 2주째 정상 세균총이 많이 감소하고, 6주째까지 변화가 지속되지만 52주째 모은 대변에서는 원래의 장내 세균총 상태로 돌아와서, 제균 치료에 의한 장내 세균총 변화는 1년이 지나면 정상으로 돌아온다고 보고하였다[24].
제균 치료에 의한 정상 세균총 변화를 감소시키고, 제균 치료의 효과를 증대시키기 위해 정장제(probiotics)가 효과가 있다는 연구들에 대한 메티분석에서, lactobacillus가 표준 3제요법의 제균율을 높이고, 제균요법의 약제 연관 설사를 13%로 감소시켰으나, 고용량(≥5×109 colony forming unit [CFU]/day)으로 4주 이상 투여하였을 때에만 효과가 있고, 저용량(<5×109 CFU/day)을 2주 이내로 복용 시에는 효과가 없었다고 정리하였다[25]. 정장제를 함께 투여하는 것이 약제 관련 부작용인 장내 세균총 변화와 설사를 감소시키고, 제균율을 증가시킬 수 있는 지에 대해서는 다양한 정장제와 다른 용량과 투여 기간으로 연구가 필요하다.
3) 제균 치료 후 재감염
2018년부터 2019년까지 230명의 중국 소아청소년에서 제균 치료 후 전향적으로 재감염의 위험인자를 조사한 사례대조 연구에서, 218명이 추적 관찰이 가능하였고, 이 중 41명(18.8%)에서 재감염이 생겼다. 재감염과 관련된 인자로는 나이가 10세 미만(22.8%)인 경우로 10세 이상(7.1%)에 비해 높았고, 가족내 감염이 있는 경우였으며, 제균 치료요법이나 항생제 내성과는 관련이 없었다[26]. 재감염의 예방인자로는 도시에 살고, 경제적으로 잘 살고, 집에서 점심식사를 하는 경우였다[26]. 일본에서는 5세 이상에서 H. pylori 감염과 함께 제균 치료의 적응증이 되면 제균 치료를 고려한다는 임상지침을 마련하여[9], 중국에서 재감염 관련 인자로 내세운 10세와는 나이 차이가 있었다[26]. 우리나라에서도 소아청소년에서 제균 치료 후 장기적인 추적 관찰로 나이에 따른 재감염 빈도, 재감염의 위험인자 등과 재감염 치료에 대한 연구가 필요하다.
4) 약물 복용 순응도(drug compliance or adherence)
소아청소년은 성인과 달리 본인이 스스로 복용하는 경우보다는 부모가 약을 챙겨주는 경우가 많으며, 소아청소년 환자와 부모에게 약물 처방의 이유, 복용법, 투여 기간, 약제 부작용 등에 대한 교육을 시행한 후 치료를 시작하는 것은 중요하다. 벨기에에서 2~17세 소아청소년 145명에게 항생제 내성 결과에 맞추어 표준 3제요법, 순차적 요법 등을 처방하면서 제균 치료에 대한 교육을 함께 시행하였다. 이 중 130명이 추적 관찰 가능하였으며, 처방된 약의 90% 이상을 복용한 109명의 제균율은 89.9%로 높았고, 약을 제대로 복용하지 않은 경우 제균율이 36.6%로 낮았다[27]. 그러므로 소아청소년에서 제균요법을 시행할 때, 특히 사춘기 청소년에서는 제균요법의 이유, 약물 복용법, 투여 기간, 부작용, 효과에 대해 환자 본인에게 자세한 설명과 교육을 하는 것이 필요하다.
결 론
증상이 있는 소아청소년에서 H. pylori 감염이 내시경적으로 진단되면, 가능한 항생제 내성 검사를 시행하고 결과에 따른 제균요법을 선택해야 한다. Clarithromycin에 대한 항생제 내성이 없는 경우에만 표준 3제요법 7일을 선택할 수 있으며, 항생제 내성 검사를 시행하지 못하는 경우에는 bismuth 4제요법(12세 미만에는 tetracycline 대신 amoxicillin), 순차적 요법 또는 표준 3제요법 14일을 1차 제균요법으로 선택할 수 있다(Fig. 1). 소아청소년 제균 치료에서는 환자 본인과 보호자에게 제균 치료의 이유, 제균 치료 효과를 설명하고 시행하면 순응도를 증가시킬 수 있다.
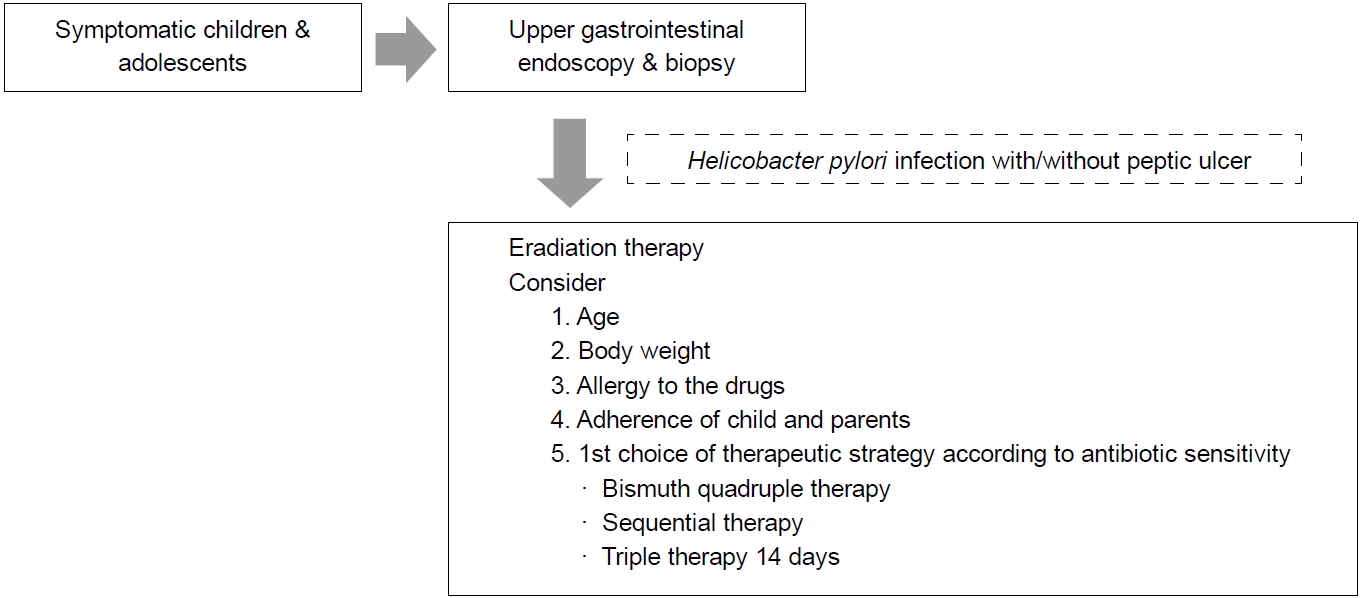
Factors to consider when deciding Helicobacter pylori eradication therapy in children and adolescents.
결론적으로 증상이 있어 내시경을 시행한 소아청소년에서 H. pylori 감염이 확인되면 치료를 고려할 수 있으며, 10세 미만의 소아청소년에서는 H. pylori 제균 치료 후 재감염의 가능성과 항생제 내성에 대해 환자와 보호자(부모)에게 충분히 설명하고, 논의한 후에 결정해야 할 것이다.
Notes
No potential conflict of interest relevant to this article was reported.


